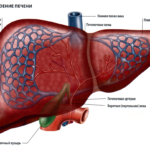
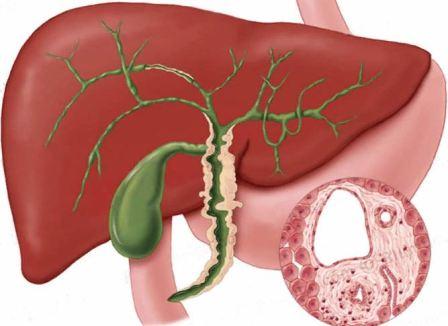
Холангит – это воспаление вне- и внутрипеченочных желчных протоков. Заболевание может протекать как остро, так и хронически с постоянными обострениями. В большинстве случаев холангит является следствием холецистита, желчнокаменной болезни и панкреатита.
Причины холангита
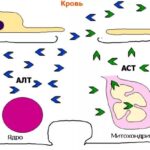
Воспаление желчного протока происходит вследствие проникновения инфекции (бактерий, вирусов, паразитов), аутоиммунных процессов или раздражения стенки активированным панкреатическим соком.
Способствуют развитию холангита холестаз (застой желчи), желчная гипертензия (повышение давления в протоках), стриктуры, деформации и аномалии развития желчных ходов.
Пути проникновения инфекции:
- гематогенный путь – через кровеносные сосуды при наличии очагов инфекции в организме;
- лимфогенный путь – через лимфатические сосуды;
- контактный путь – при поражениях фатерового сосочка, заболеваниях желчного пузыря, после хирургических вмешательств.
Чаще всего наблюдается последний вариант. Большинство холангитов обусловлено бактериальной инфекцией (кишечная палочка, стафилококки, стрептококки, пневмококк, энтерококк и другие).
Вирусные холангиты встречаются при вирусных гепатитах, при этом, в основном, поражаются внутрипеченочные желчные протоки.
Паразитарные холангиты развиваются при гельминтозах (аскаридоз, описторхоз, стронгилоидоз, лямблиоз).
Аутоиммунное воспаление желчных ходов часто связано с ревматоидным артритом, неспецифическим язвенным колитом, болезнью Крона и системными васкулитами.
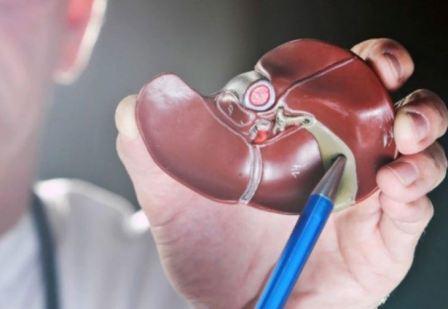
Виды холангитов, классификация заболевания
По клиническому течению различают острый и хронический холангит.
По причине возникновения:
- бактериальный;
- вирусный;
- паразитарный;
- аутоиммунный;
- токсический.
По характеру воспалительного процесса:
- катаральный холангит – стенка желчного протока отечна и гиперемирована;
- гнойный холангит – внутри протоков гной, происходит расплавление стенки.
По патогенезу заболевания:
- первичный холангит – возникает впервые, как самостоятельное заболевание (бактериальный, паразитарный, вирусный);
- вторичный холангит – осложнение других заболеваний (гепатиты, циррозы печени, холециститы, панкреатиты, желчнокаменная болезнь).
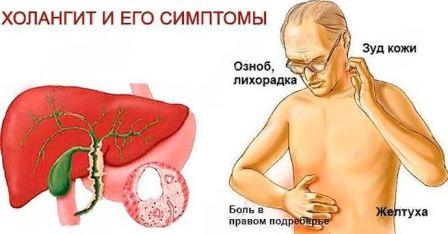
Симптоматика холангита:
- высокая температура с частыми ознобами и проливным потом;
- боли в правом подреберье, отдающие в правое плечо и лопатку;
- желтуха – видимое пожелтение кожи и слизистых оболочек;
- кожный зуд;
- диспепсические расстройства (нарушение аппетита, тошнота, рвота);
- общая слабость, недомогание;
- нарушение сознания и шок (в тяжелых случаях).
Острый холангит
Начинается внезапно и бурно, с высокой лихорадки, ознобами и выраженной потливостью. Температура в течение дня может меняться несколько раз. Характерны также интенсивные боли в правом подреберье, тошнота, рвота, реже понос.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Отмечается выраженная слабость, недомогание, усталость, падает артериальное давление. Через несколько дней присоединяется желтуха и кожный зуд, который больше выражен в ночное время и нарушает сон больного. На теле можно заметить многочисленные расчесы – следствие зуда. При прогрессировании заболевания возникает нарушение сознания, возможен шок.
Наиболее тяжело протекает гнойный холангит, который характеризуется выраженными симптомами интоксикации (высокая температура, сильные головные боли, слабость, многократная рвота) вплоть до развития бактериального шока.
Часто поражается центральная нервная система в виде помрачения сознания и заторможенного состояния. Гнойный холангит нередко осложняется перитонитом, абсцессами в печени, внутрибрюшными гнойниками, плевритом, эмпиемой плевры, эндокардитом и панкреатитом.

Хронический холангит
Характеризуется длительным течением, с постоянными ремиссиями (стиханием) и обострениями заболевания. В межприступный период отмечается умеренная болезненность в правом подреберье, слабость, повышение температуры (до 37-38 С), снижение аппетита, возможна желтуха, кожный зуд наблюдается редко.
Диагностика холангита основана на характерной триаде Шарко (боли в правом подреберье, лихорадка и желтуха), данных лабораторных и инструментальных методов исследования.
Особое значение уделяется биохимическим анализам крови, дуоденальному зондированию с посевом желчи, исследованию кала на яйца глистов, УЗИ органов брюшной полости и рентгеноконтрастным исследованиям желчных протоков (эндоскопическая ретроградная панкреатохолангиография, чрескожная холангиография).
Лечение холангита
Терапия заболевания направлена на устранение воспалительного процесса, подавление инфекции, ликвидацию интоксикации и застоя желчи. Может проводиться как хирургическое лечение, так и консервативное. Все это зависит от причины заболевания и характера осложнений.
Консервативное лечение включает диету №5 или №5а (дробное питание, исключение из рациона острых, жирных блюд, алкоголя), спазмолитики, гепатопротекторы, инфузионную терапию, противовоспалительные, антибактериальные и противопаразитарные средства.
При необходимости проводят холецистэктомию, дренирование желчных протоков, эндоскопическую папиллосфинктеротомию с удалением желчных камней и другие процедуры. После стихания основного процесса, рекомендуется физиотерапевтическое лечение (УВЧ, грязевые аппликации, электрофорез, хлоридно-натриевые ванны).
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Профилактика холангита заключается в соблюдении диеты, своевременном лечении энтеритов, холецистита, желчнокаменной болезни, панкреатита и гельминтозов.
Врач-гастроэнтеролог, опытный специалист в области диагностики и консервативного лечения гастроэзофагиальной рефлюксной болезни, язвенной болезни желудка и двенадцатиперстной кишки, болезни Крона, неспецифического язвенного колита, хронического бескаменного холецистита. Имеет опыт работы в госпитале им. Н.Н. Бурденко.