- 1 Причины обострения хронического панкреатита
- 2 Симптомы обострения хронического панкреатита
- 3 Диагностика
- 4 Профилактика и лечебные мероприятия
- 5 Лечение обострения хронического панкреатита в домашних условиях
- 6 Терапевтические методы при обострении хронического панкреатита
- 7 Лечение обострения хронического панкреатита препаратами
- 8 Диета при обострении хронического панкреатита
Обострение хронического панкреатита может быть внезапным, вызывают его разные факторы. Чтобы облегчить симптоматику рецидива при воспалительном процессе в поджелудочной железе, требуется срочное лечение.
Причины обострения хронического панкреатита
Панкреатит хронический может сопровождаться холециститом и желчнокаменной патологией, которые являются следствием недолеченного острого воспаления.
Другие причины:
- нехватка белков;
- прием спиртных напитков;
- употребление жирной, жареной, острой пищи;
- терапия отдельными медикаментами;
- воспаление желчных протоков.
Симптомы обострения хронического панкреатита
Признаки хронического панкреатита у мужчин и женщин в половине случаев появляются на фоне неправильного питания.
Хронический панкреатит поджелудочной железы может протекать без симптомов либо с периодическим жидким стулом, дискомфортом в области левого подреберья.
Симптомы хронического панкреатита у взрослых легко распознаются, так как они доставляют значительный дискомфорт.
Это:
- резкая, тупая боль в области ребра, которая может отдавать под лопатку и в спину;
- диарея — в жидком кале может присутствовать непереваренная пища.
Симптомы обострения хронического панкреатита у женщин и мужчин включают в себя горечь во рту, урчание, тошноту и потерю аппетита, появление на языке налета. Пациенты могут худеть.
Вышеописанные признаки панкреатита у мужчин и женщин могут проявляться в единой клинике либо по одному.
Резкая боль способна сопровождаться диспепсическим расстройством, при котором резко ухудшается самочувствие пациентов.
У некоторых больных недуг протекает с вялой симптоматикой: появляется тупая боль и тошнота, беспокоит понос и запор, уменьшается аппетит.
Подобные симптомы при хроническом панкреатите могут наблюдаться несколько недель.
Мучащая рвота, выраженная диспепсия, полный отказ от еды способны привести к быстрой потере веса — до 8 кг за 1 неделю.
Диагностика

Если наблюдается проявление острого воспаления поджелудочной железы, проводится инструментальное, ультразвуковое исследование.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Дополнительно назначаются лабораторные тесты, с помощью которых подтверждается лейкоцитоз, высокая СОЭ и увеличенный уровень трипсина.
Если основная болезнь сопровождается диабетом, лабораторная диагностика выявляет глюкозурию, гипергликемию.
На УЗИ видно, что размеры железы увеличены. Для определения степени фиброза проводится КТ.
Для выявления кальцинатов назначается рентгенография.
При хроническом панкреатите симптомы могут быть недостаточно яркими, для подтверждения болезни используются следующие методы диагностики:
- копрологическое тестирование;
- эндоскопия;
- лапароскопия.
Если обострение хронического панкреатита сопровождается внешнесекреторной недостаточностью, пациент жалуется на метеоризм, стеаторею.
Если учитывать уровень амилазы, то он повышается в период обострения, достигая максимального своего значения к концу первых суток.
Затем показатель снижается, а на 4 сутки нормализуется.
Так как признаки обострения сказываются на значении липазы, то при диагностике учитывается и этот показатель.
Значение липазы возрастает на четвертые сутки болезни, оставаясь высоким в течение 10 дней.
Хронический паренхиматозный панкреатит прогрессирует на фоне нарушения гидролиза белков, углеводов и ферментов в просвете 12-перстной кишки.
Дополнительные показатели
К другим признакам нарушенного переваривания относят креаторею и амилорею.
Для хронического панкреатита в стадии обострения характерна стеаторея, если уровень липазы упал ниже 10% от нормы.
Но у некоторых пациентов клиническая симптоматика недуга проявляется и при других значениях липазы.
При этом увеличивается объем каловых масс. Они приобретают белесовато-белый цвет.
Если в кале присутствуют непереваренные мышечные волокна, можно говорить о креаторее.
Подобное явление наблюдается при дефиците амилазы.
Данные УЗИ, указывающие на наличие обостренного воспаления органа, следующие:
- неоднородная паренхима;
- диффузное повышение эхогенности;
- нечеткий и неровный контур железы.
Дифференциальная диагностика рассматриваемой болезни от хронического панкреатита заключается в умеренном и непрогрессирующим течении.
Внешне- и внутрисекреторная недостаточность выявляется в 10% случаев, что указывает на тяжелое развитие острого процесса.
Аналогичное состояние наблюдается при резекции желудка, если есть подозрение на онкологию.
Своевременная диагностика сопутствующих болезней и адекватное их лечение способствуют быстрому устранению симптомов острого воспаления железы.
Профилактика и лечебные мероприятия
Исход лечения хронического панкреатита в стадии обострения зависит от тяжести заболевания и причин, которые способствовали его развитию.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Основные терапевтические мероприятия направлены на устранение боли, коррекцию количества продуцируемых железой ферментов, регулирование рациона питания, предотвращение воспалительного процесса, регенерацию поврежденных тканей органа.
После прохождения курса лечения заболевания следует принять профилактические меры для предупреждения новых приступов хронического панкреатита.
Обычно в первые дни обострения болезни пациенту назначают лечебное голодание. В этот период времени полностью исключаются все продукты питания, вместо этого больному показано щелочное питье.
Это, как правило, прием Боржоми, Ессентуки, Моршинской и Лужанской минеральных вод. Вообще минеральная вода при панкреатите играет особо важную роль. Она оказывает противовоспалительное, антисептическое и обезболивающее действие.
Благодаря лечебному составу, минвода регулирует выработку панкреатической и желудочной секреции, что способствует быстрому восстановлению железы.
Через два-три дня от начала лечения разрешается постепенно вводить в рацион перетертые каши, сваренные на воде, вареный белок одного яйца, отварную рыбу или мясо нежирных сортов.
При этом следует полностью исключить сырые фрукты, овощи, грибы, бобовые. От молока также в этот период следует временно отказаться. Это обусловлено тем, что данные продукты могут вызывать вздутие живота, и повышенное газообразование в кишечнике.
К тому же воспаленный орган не способен продуцировать достаточное количество ферментов, которые необходимы для нормального процесса пищеварения.
Лечение обострения хронического панкреатита в домашних условиях

Под терапией обостренного хронического панкреатита подразумевается прием медикаментов и народных средств, снижающих активность ферментов.
Одновременно лечение у взрослых направлено на устранение боли. Для этого назначается диета.
Пациенты должны придерживаться строгого трехдневного воздержания от пищи.
Затем используется специальное питание:
- употребление дробной, протертой и отварной еды, которая не будет нагружать поджелудочную железу;
- прием белковой пищи (отварная протертая говядина, нежирная рыба);
- прием отвара черной смородины и шиповника;
- отказ от маринованных продуктов.
Лечение в домашних условиях направлено на регулировку панкреатической секреции путем употребления медикаментов, в основе которых находятся ферменты.
Но такие средства принимаются после угасания острой клиники.
Лечение народными средствами должно проводиться после консультации с врачом.
Можно пытаться устранить недуг отваром аниса, фиалки, одуванчика. Данное средство принимается до полного стихания обострения.
Можно приготовить лекарство из листьев золотого уса. Сырье измельчается, заливается 3 стаканами воды.
Терапевтические методы при обострении хронического панкреатита
В первую очередь лечение хронического панкреатита в стадии обострения направлено на устранение болевого синдрома. Для этого назначаются спазмолитики и обезболивающие препараты, а также на область левой стороны подреберья кладется пузырь со льдом. Больной должен соблюдать постельный режим и щадящее питание.

Чтобы компенсировать недостаточное количество ферментов и нормализовать пищеварительные процессы, больной должен принимать после еды ферментативные препараты: Мезим, Фестал, Креон.
При этом необходимо строго соблюдать предписанную врачом дозировку лекарственного препарата. Для лучшего эффекта таблетка запивается щелочной водой, это позволит удлинить время действия ферментов.
Обычно прием ферментных средств назначается курсом не менее 2-3 месяцев, после чего дозировка лекарственных препаратов уменьшается и лечение продолжается еще 1-2 месяца.
Лечение обострения хронического панкреатита препаратами
Традиционной терапией болезни является прием антацидов, анальгетиков и спазмолитиков.
Если наблюдается диспепсическое расстройство, сильная боль, проводится внутривенное возмещение потерянной жидкости медикаментозными растворами и эффективными анальгетиками.
Пациенты с обостренным хроническим панкреатитом, который сопровождается другими патологиями, нуждаются в госпитализации.
На протяжении первой недели врачи контролируют параметры крови, водного баланса.
Одновременно необходимо знать число лейкоцитов, уровень ферментов в крови и равновесие между кислотами и щелочами.
Цель терапии в условиях стационара — подавить секрецию органа.
Для этого специалисты применяют следующие методики лечения:
- Холод на область, где находится железа.
- В течение первых 3 дней соблюдается голод. Можно пить щелочные растворы каждые 2 часа.
- Применяется М-холинолитик (Гастроцепин).
- Прием Сандостатина, чтобы уменьшить секрецию органа, устранив боль в животе, снизив потребность в обезболивающем препарате. Сандостатин вводится подкожно до 3 раз в сутки. Терапия длится до нескольких недель.
- Снижается кислотность, чтобы обеспечить функциональный покой органа. Для этого принимаются антациды и блокаторы разных рецепторов (Циметидин, Омепразол).
- Чтобы затормозить функции поджелудочной железы, назначается Даларгин в течение 24 дней. Можно его заменить Перитолом.
Госпитализированным пациентам назначаются ингибиторы ферментов (Гордокс, Контрикал).
Их вводят внутривенно одновременно с глюкозой либо капельно в виде изотонического раствора натрия хлорида.
Дополнительные назначения врачей
Если у пациента повысилась температура, наблюдается интоксикация, тогда проводится противомикробная терапия.
Ее цель — предупреждение осложнений. Пациенту прописывается антибиотик широкого воздействия из ряда пенициллинов или цефалоспоринов (Ампиокс, Кефзол, Оксациллин). Терапия проводится в течение 5-7 дней.
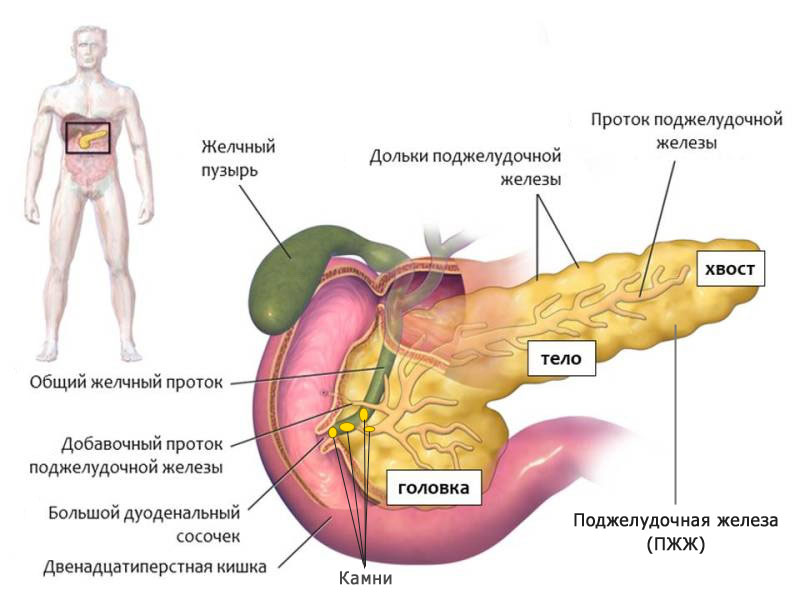
На фоне недостаточности функции поджелудочной железы нарушается кишечное всасывание.
Ученые доказали, что данный синдром не проявляется до момента, пока секреция ферментов не снизится до значения 10%.
Лечение такой недостаточности заключается в соблюдение диеты и проведении ЗФТ.
В последнем случае дозировка ферментного лекарства подбирается в индивидуальном порядке.
Главный критерий эффективности терапии — динамика количества жира в каловых массах и вес пациента.
Чаще ферментная терапия начинается с 3 таблеток до, после и во время приема пищи.
В тяжелом случае пациенту могут прописать более 20 таблеток. ЗФТ проводится длительное время, а в некоторых случаях — пожизненно.
Цель врачей — снижение дозировки таких средств при соблюдении строгой диеты, основанной на ограниченном потреблении жира и белка.
Но если диета расширяется, тогда дозировка ферментных медикаментов увеличивается.
Чтобы устранить боль, проводится физиотерапия. Врачи отдают свое предпочтение тем методам, для которых характерно противовоспалительное воздействие.
Чаще физиотерапия показана в фазе затихания обостренного воспаления.
Для этого применяются:
- электрофорез с 5% раствором даларгина либо новокаина;
- диадинамический ток;
- синусоидальный модулированный ток.
Если наблюдается ремиссия, назначается бальнеотерапия. Можно принимать углекислые, сульфидные, радоновые ванны.
При этом температура воды должна равняться 36°С. Длительность приема ванны — 10 минут, курс терапии — минимум 8 процедур.
Если наблюдается стадия компенсации, рекомендуется санаторно-курортное лечение.
Диета при обострении хронического панкреатита

Госпитализированным пациентам рекомендуется придерживаться следующих принципов питания:
- Дробный прием пищи — 5-6 раз в день, но малыми порциями. При этом необходимо есть медленно, тщательно пережевывая все продукты.
- В рацион включается повышенное количество белков, из которых 60% составляют вещества животного происхождения. Рекомендуется использовать в меню продукты с липотропными факторами и белками, которые легко атакуются ферментами.
- Ограничивается потребление жира — 80 г в сутки. Это количество равномерно распределяют на протяжении дня. Из меню исключаются «чистые жиры».
- Ограничивается прием углеводов — 300 г в сутки.
- Ограничивается потребление поваренной соли — 8 г в сутки.
Если строго соблюдать режим диеты, полностью воздержаться от алкоголя, придерживаясь рекомендаций по медикаментозной терапии, тогда значительно уменьшится частота обострений.
Обострение хронического панкреатита не перейдет в рецидивирующую форму с медленным прогрессированием.
У некоторых пациентов можно добиться стойкой ремиссии.
Для рассматриваемой болезни характерно прогрессирующее течение.
Если прекратить воздействие провоцирующих факторов, пройти своевременную терапию, лечиться средствами, назначаемыми врачом, можно замедлить развитие недуга.

При этом улучшится качество жизни пациента и прогноз на его дальнейшее существование.
Терапия обостренного хронического панкреатита в стационаре и дома не окажет длительного эффекта, если не провести дальнейшую профилактику.
Губительное влияние на железу оказывают вредные привычки. Поэтому рекомендуется полностью их исключить.
Заметив улучшение здоровья, не следует сразу переходить на обычное питание. Лучше еще какое-то время придерживаться лечебной диеты. Здоровое питание может быть не только полезным, но и достаточно вкусным. Через пару месяцев воздержания от вредных продуктов будет гораздо проще удержаться от куска жареного мяса или салата с майонезом.
Во время ремиссии больному так же не следует расслабляться и прекращать диетическое питание. Необходимо отказаться от употребления спиртных и газированных напитков, острых, соленых, жирных и жареных продуктов.
Врач-гастроэнтеролог, опытный специалист в области диагностики и консервативного лечения гастроэзофагиальной рефлюксной болезни, язвенной болезни желудка и двенадцатиперстной кишки, болезни Крона, неспецифического язвенного колита, хронического бескаменного холецистита. Имеет опыт работы в госпитале им. Н.Н. Бурденко.